2024年05月02日各種委員会
消化器内視鏡診療に関わる方々の被ばく防護の意識調査 −日本の内視鏡診療における被ばく防護の現状−
令和6年5月2日
日本消化器内視鏡学会
放射線業務従事者に対する被ばくに係る対策小委員会
消化器内視鏡診療において放射線透視下内視鏡手技では内視鏡医(術者・助手)、看護師、技師の全ての医療従事者に放射線被ばくのリスクが発生します。患者放射線被ばくが透視装置から照射される放射線の直接被ばくであるのに対し、職業放射線被ばくは患者に照射される放射線が散乱することにより発生する散乱放射線の被ばくになります。散乱放射線は、医療スタッフの目の水晶体、甲状腺、および手指へと被ばくしますが、特に水晶体への被ばく線量限度は2020年に従来の約7分の1に改定されました。被ばく防護対策を講じていない内視鏡医は簡単に制限を超える可能性があり、施設として透視下内視鏡施行を制限される可能性が発生し、多くの患者に影響が発生するため、透視下内視鏡手技に携わる医療従事者は被ばく防護対策を適切に行う義務があります。
このたび、日本消化器内視鏡学会として、消化器内視鏡診療に関わる方々の被ばく防護に関する現状を検証することを目的に、2023年5月16日付けで、指導施設、指導連携施設、ならびに学会会員の先生方を対象にアンケート調査を実施致しました。さらに2023年7月20日付けで、日本消化器内視鏡技師会にも同様のアンケート調査を実施致しました。
以下に、今回の結果を抜粋し報告させて頂きます。今回の結果公表においてはグラフ化しております。なお、詳細な解析結果については、追って論文として投稿・報告させて頂く予定です。
お忙しい中にも関わらず、この度のアンケートにご協力を頂きました皆様に、この場をお借りして厚く御礼申し上げます。今回の結果は、今後の提言の参考とさせて頂きます。引き続き、本学会へのご協力をどうぞよろしくお願い致します。
目次
1. アンケート回答施設概要
2. アンケート回答者概要
3. 透視装置について
9. 被ばく防護への取り組み
調査期間:
1回目 2023年5月16日-6月26日(施設代表者あてに送信)
2回目 2023年7月20日-8月2日(本学会メールマガジン臨時号の配信と日本消化器内視鏡技師会に配信 依頼)
調査対象:
指導施設および指導連携施設に勤務している医師、日本消化器内視鏡学会員、放射線を用いた内視鏡診療に関わる看護師、内視鏡技師、日本消化器内視鏡技師会員
送信件数:
指導施設および指導連携施設1,511施設、日本消化器内視鏡学会員32,386名、日本消化器内視鏡技師会員14,690名(計47,076名)
回収数(率):
4,164名(8.8%)
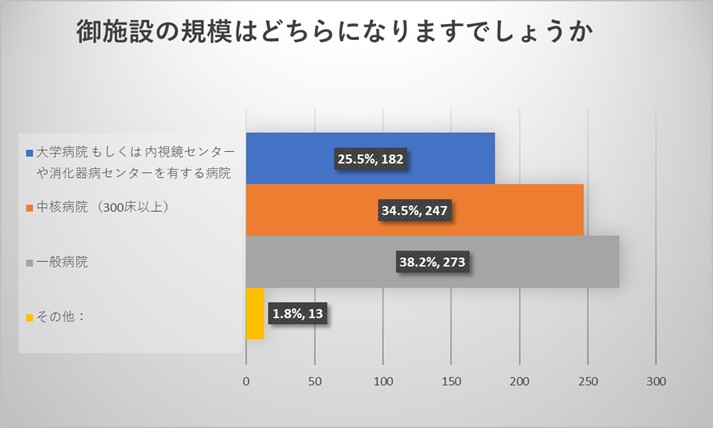
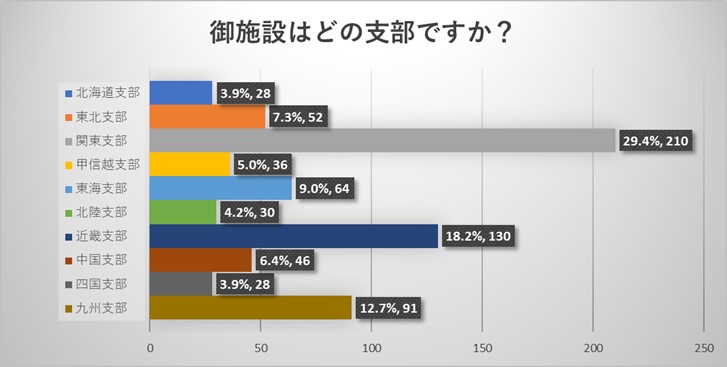
施設責任者からのご回答からは、今回のアンケートは全国各地の様々な規模の施設からご回答をいただいておりました。アンケート回収率は8.8%でありました。
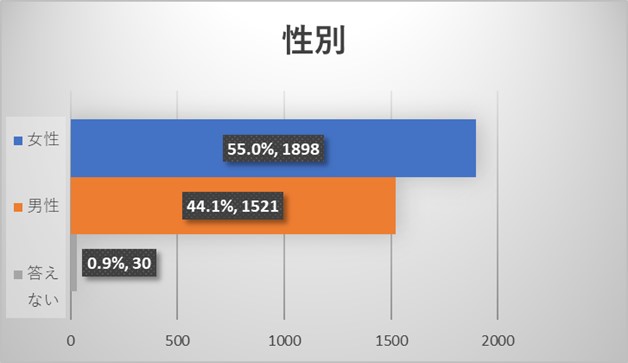
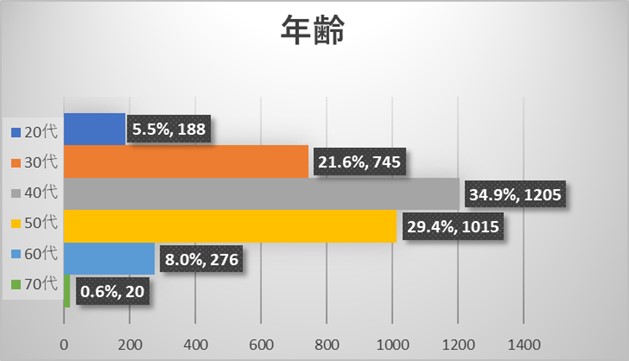
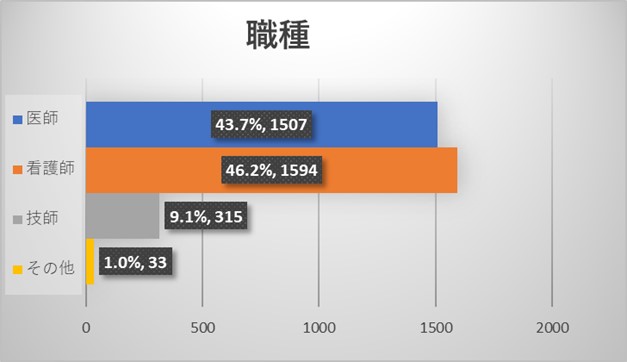
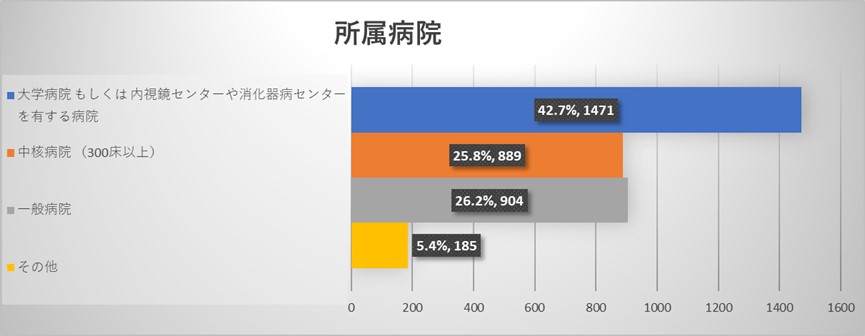
全体アンケートの結果からは今回のアンケートには性別・年齢を問わず、様々な規模の病院にお勤めの様々な職種の医療従事者よりご回答を頂いておりました。医師よりも看護師からのご回答が多い結果でありました。
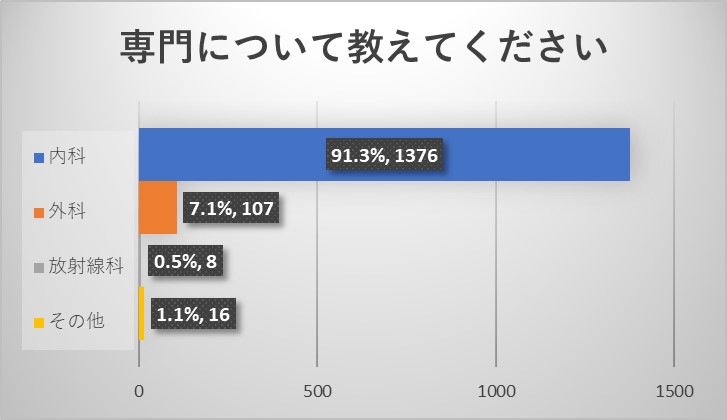
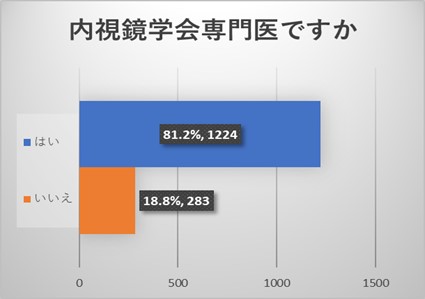
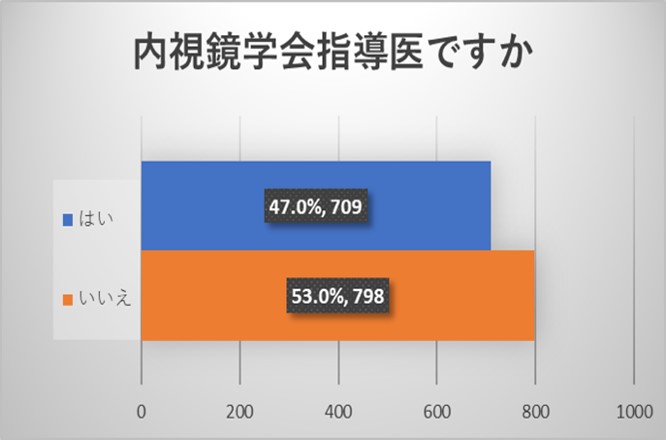
ご回答をいただいた医師は、内視鏡学会からのアンケートでもあり、内科を専門とされ、内視鏡学会専門医を取得されている先生が多い結果でした。
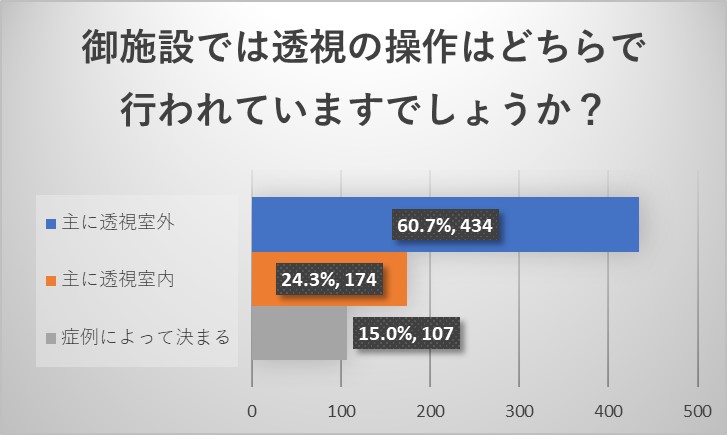
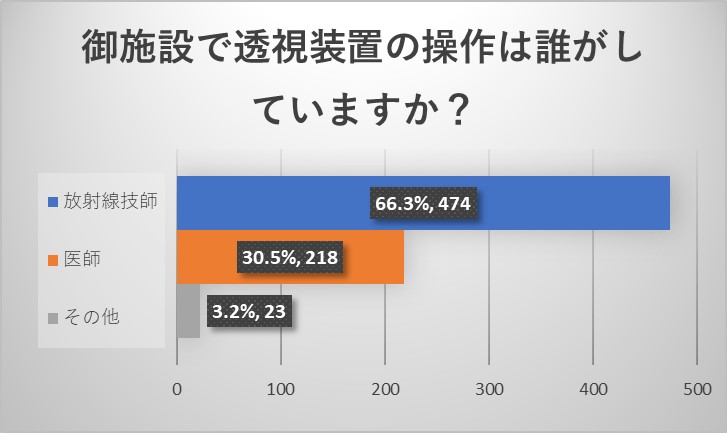
施設責任医師の先生からのご回答からは、透視装置の操作は透視室外で放射線技師が行なっていることが多いことがわかりました。症例によっては透視室内で医師が操作をすることもあることもわかりました。
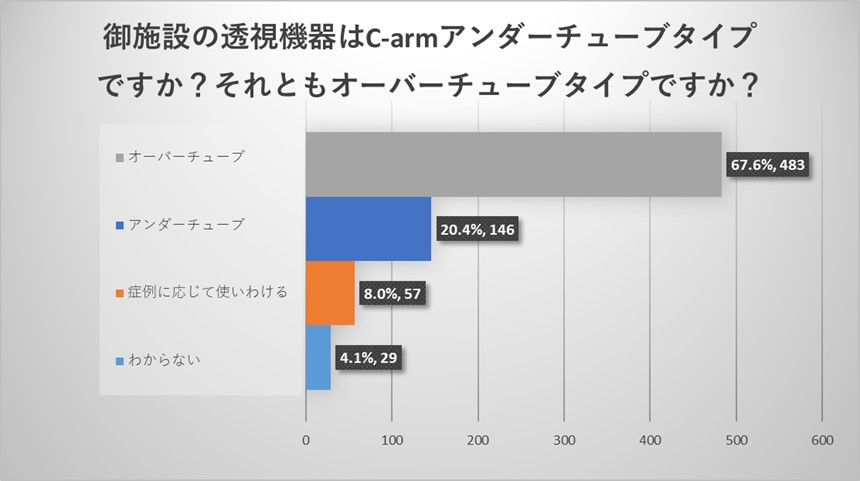
施設責任医師の先生からのご回答からは、透視装置はオーバーチューブ型がアンダーチューブ型よりも多いことがわかりました。
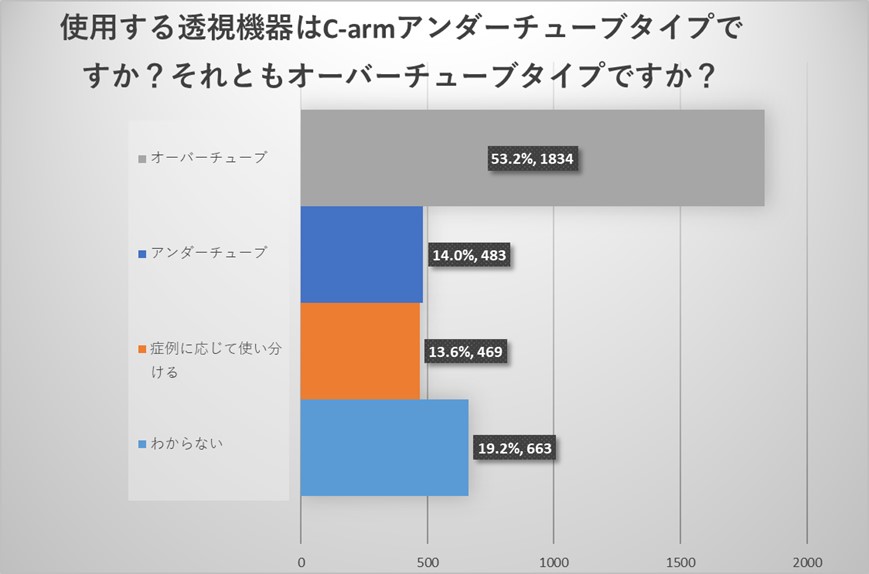
全体アンケートでも同様に透視装置はオーバーチューブ型がアンダーチューブ型よりも多い結果でありましたが、“症例によって使い分ける”というご回答も一定数認められ、オーバーチューブ・アンダーチューブの両方がある施設においては症例によって使い分けられていることが明らかになりました。
一方でどちらかわからないというお答えも多く認められ、透視機器への関心が低い医療従事者の存在も明らかになりました。
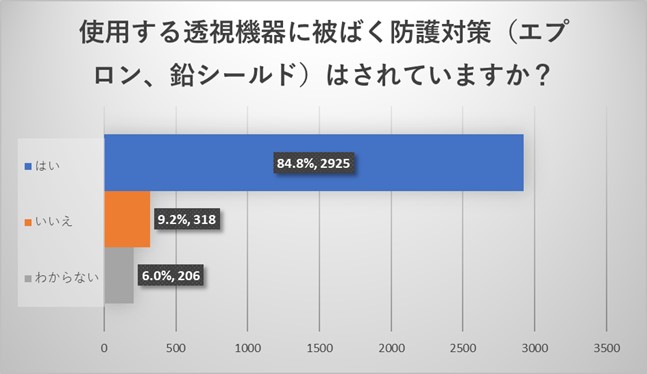
被ばく防護対策の透視装置エプロンや鉛シールドの使用率は高いことがわかりました。
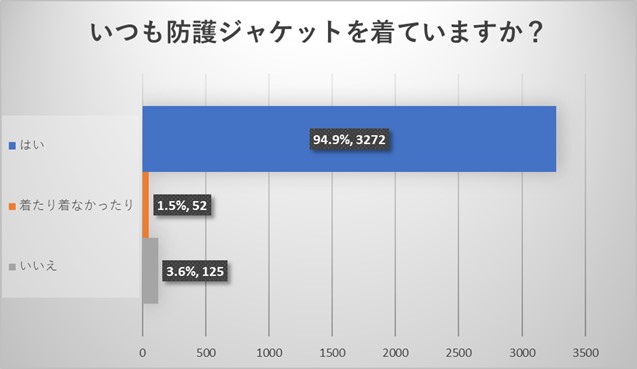
全体アンケートの結果からは防護ジャケットは高い着用率が認められました。
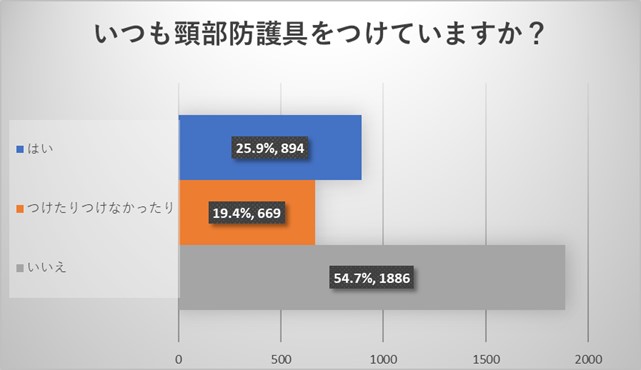
一方、頸部防護具の着用率は半数以下でありました。
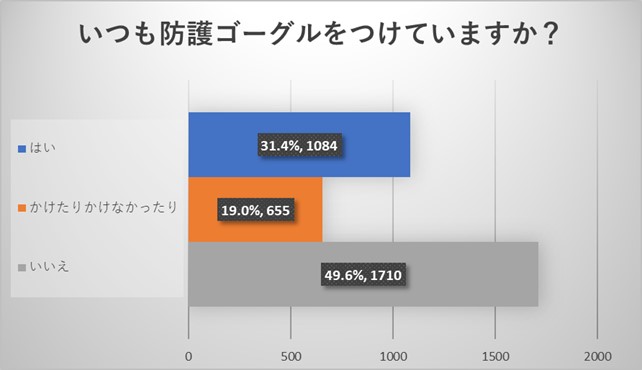
防護ゴーグルも同様に着用率は半数程度でありました。ゴーグルをかけない理由としては、曇ったりする、暑い、画面が見えづらい、といった理由が挙げられました。
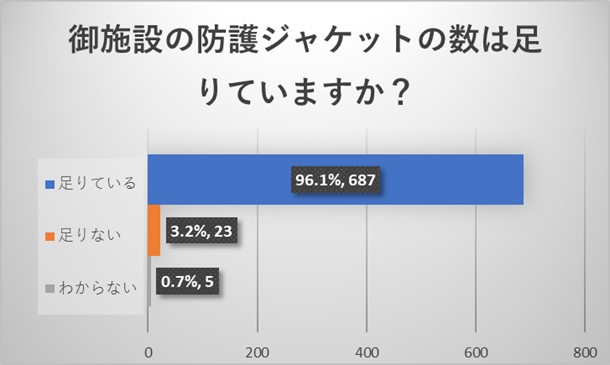
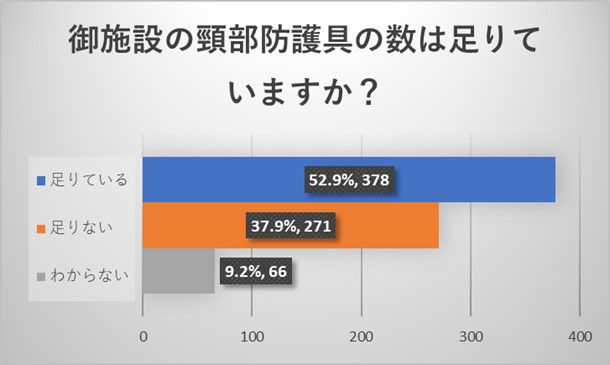
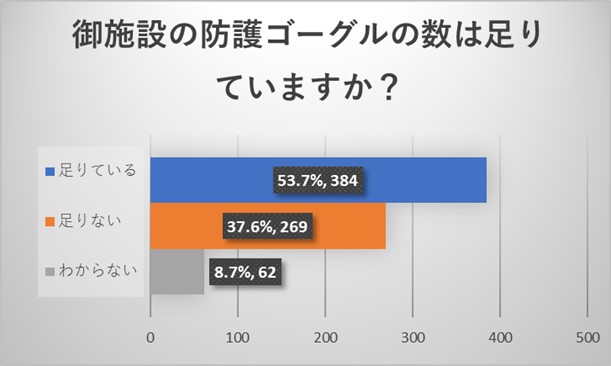
施設代表者からのご回答から、施設の放射線防護具に関しては、防護ジャケットは十分な量が施設にあるものの、頸部防護具及び防護ゴーグルは多くの施設で足りていないことが明らかとなりました。ゴーグルの数が少ないため、かけようにもかけられないという回答も認められました。
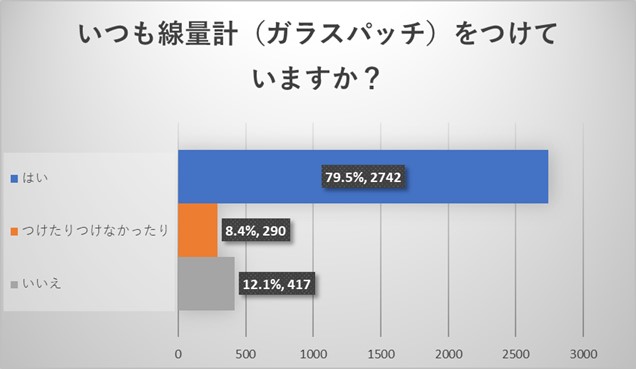
放射線被ばく線量測定に関しては、ガラスバッジは比較的高い着用率が認められました。つけない理由としてはつい忘れてしまう、つけるのが面倒、支給されていないなどのご回答がありました。
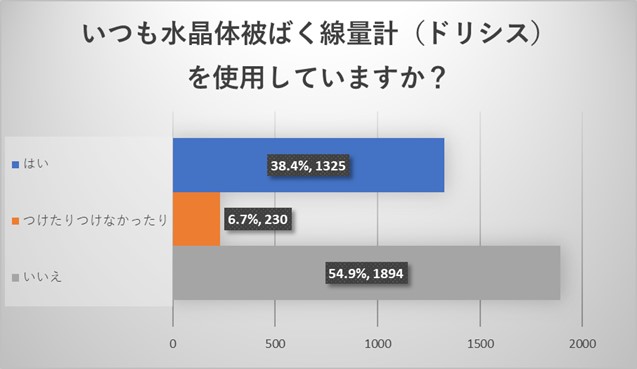
一方、水晶体被ばく線量計(ドシリス)の使用率は50%を切っており、つけない理由として、配給されていない、施設にない、というご回答が多く認められました。
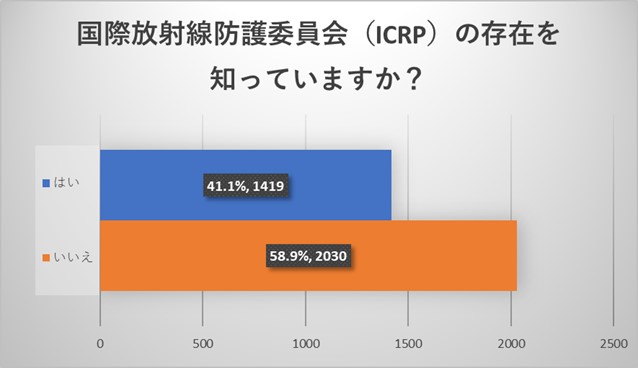
全体アンケートからはICRPの存在を半数以上が知らないという結果でした。
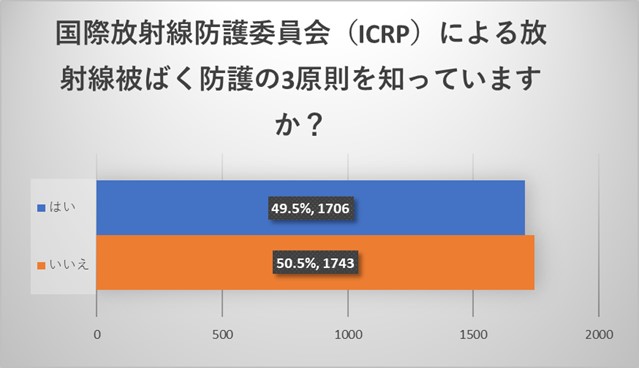
ICRPによる放射線被ばく防護の3原則は
・行為の正当化 (Justification)
・防護の最適化 (Optimization)
・個人の線量限度 (Dose Limits)
になりますが約半数の方が認知されていました。
防護の最適化を実現させるための3原則である
・距離をとる
・被ばく時間を短縮する
・放射線を遮断する
の認知度はもう少し高いことが予想されます。
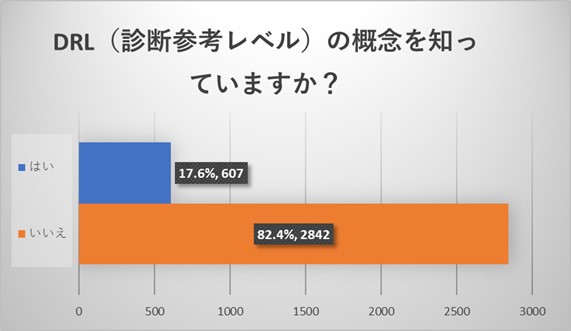
放射線を医療行為に使用する際の基準がDRL(診断参考レベル)になりますが、概念を含めて知っていると回答いただいたのは17.6%でした。
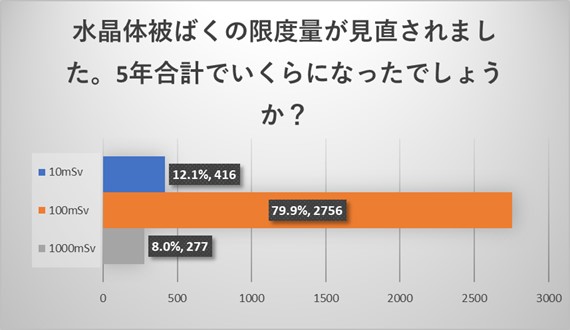
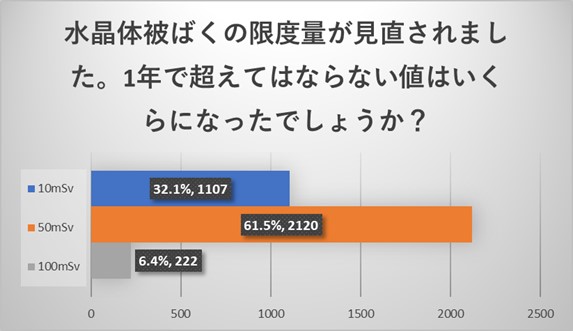
水晶体の被ばく線量限度は5年で100mSv以下、1年で50mSv以下になりますが、5年で100mSv以下に関しては79.9%が認識されていましたが、1年で50mSv以下に関しては61.5%とやや認識度が下がる結果でした。
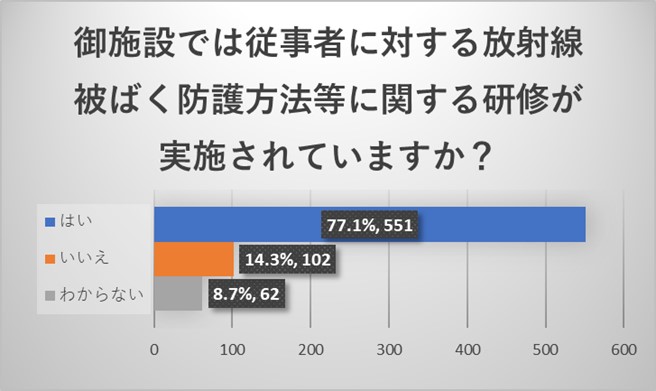
施設責任者からのご回答で、77.1%の施設で放射線業務従事者に対する放射線被ばく防護に関する研修が実施されていました。14.3%の御施設からいいえと回答をいただきました。医療法施行規則で診療用放射線の安全管理に関する研修は義務付けられており実施はされているはずですので認識がされていない数字と考えられます。
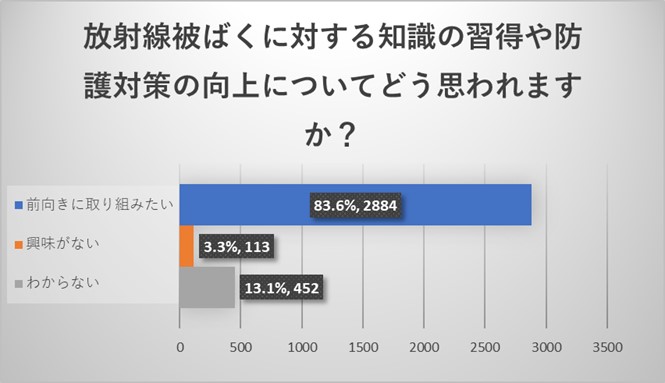
全体アンケート結果からは83.6%の方が前向きに取り組みたいとご回答いただきました。
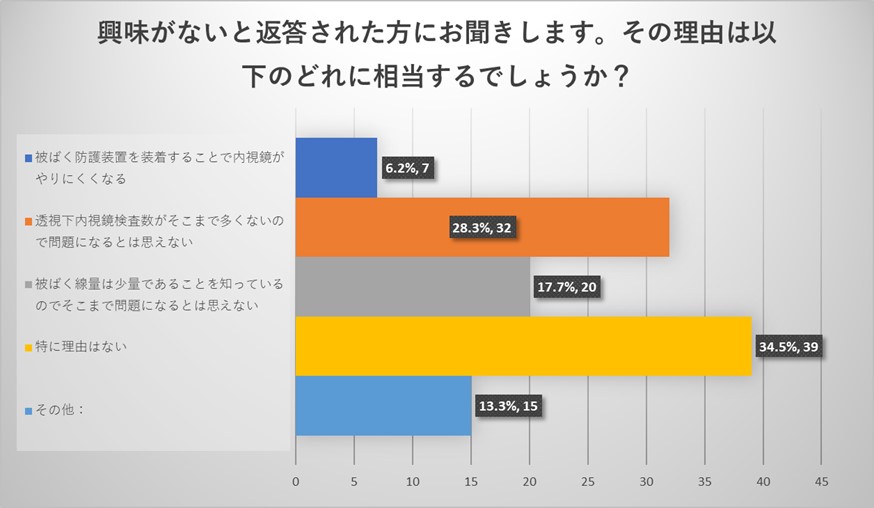
興味がないとお答えいただいた理由は、そもそも御施設で透視下内視鏡検査が多くないこと、機器の進歩もあり被ばく線量そのものが少量であることを認識しているのでそこまで問題になるとは思えない、という回答が多い結果でした。
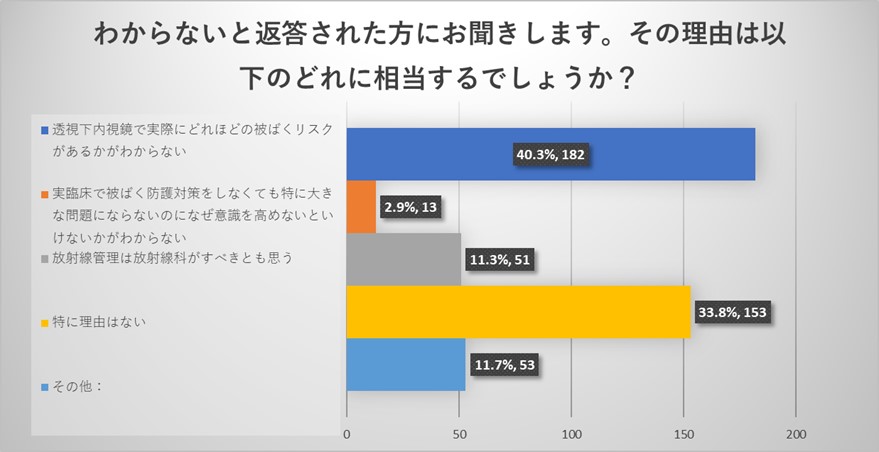
わからないとお答えいただいた理由は、透視下内視鏡において実際にどれほどの放射線被ばくリスクがあるかがわからないというご回答が最も多い結果でありました。また放射線管理は放射線科がすべきとも思うというご回答もいただきました。
今回の結果からは、ご回答をいただいたほとんどの方が放射線被ばく対策に関心を持っていただいている傾向が認められました。一方でアンケート回答率は8.8%と低い結果であり、職種に関しても医師よりも看護師からのご回答が多い結果であったことを踏まえますと、全体、特に医師の放射線被ばく対策に対する関心は低い現状であると受け止めざるを得ない結果でありました。
放射線被ばく防護の現状として、被ばく防護ガウンは着用するものの、頸部防護具と防護ゴーグルの着用率は低いことが明らかになりました。理由の一つとしてそもそも防護具が不足しており着用したくてもできないというものがあり、施設の整備も重要な課題として浮き彫りになりました。
ICRP(国際放射線防護委員会)は放射線防護についての理念と原則について勧告を出し、常に助言的な役割を果たす非政府機関であり、国内外で放射線事故が発生するたびに勧告を出しています。医療放射線に関しても定期的に勧告が出されており、内容を確認いただければ医療放射線被ばく防護の必要性と重要性を認識していただけると思います。
DRLに関しては医療放射線の使用基準となるものであり、本邦では2020年に初めて「診断透視」という枠組みで食道・胃・十二指腸造影、イレウス管挿入、大腸造影、ERCPの放射線使用基準が設定されました。DRLは基準を守ろうとすることで全体的に放射線使用量が減っていくことを目的としており、自施設の放射線使用量を基準と比較していただければ放射線使用量が適切に軽減され、結果的に放射線被ばく対策にもつながります。
しかし今回のアンケートではICRPの存在、DRLの意義に関してはいずれも現時点では認識度が低い結果でありましたので、これからのさらなる啓蒙活動を重要な課題として挙げることができました。
なぜ一つ一つの検査では少量である医療放射線被ばくを放射線科ではない透視下内視鏡従事者が行わなくてはならないのか、というご回答を一定数いただき、今後どのようにして啓蒙していくか、ご理解いただけるかを検討しなくてはならず、こちらに関しても非常に重要な課題が浮き彫りになりました。
今後も引き続き、放射線業務従事者に対する被ばく防護に関する啓蒙・活動を行なってまいります。引き続き、本学会へのご協力をどうぞよろしくお願い致します。








